Medicinsk expert av artikeln
Nya publikationer
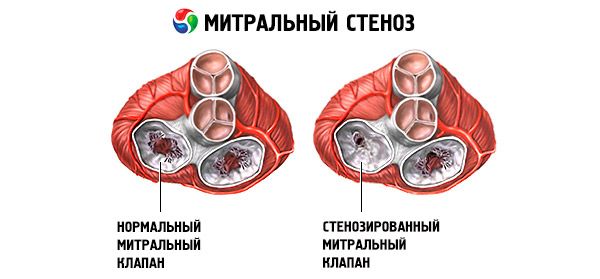
Mitral stenos
Senast recenserade: 23.04.2024

Allt iLive-innehåll är mediekontrollerat eller faktiskt kontrollerat för att säkerställa så mycket faktuell noggrannhet som möjligt.
Vi har strikta sourcing riktlinjer och endast länk till välrenommerade media webbplatser, akademiska forskningsinstitut och, när det är möjligt, medicinsk peer granskad studier. Observera att siffrorna inom parentes ([1], [2] etc.) är klickbara länkar till dessa studier.
Om du anser att något av vårt innehåll är felaktigt, omodernt eller på annat sätt tveksamt, välj det och tryck på Ctrl + Enter.
Mitralstenos är en smalning av mitralöppningen som hindrar blod från att flyta från vänstra atrium till vänster ventrikel. Den vanligaste orsaken är reumatisk feber. Symtom är samma som vid hjärtsvikt. Objektivt bestämma öppningstonen och diastolisk murmur. Diagnosen görs genom fysisk undersökning och ekokardiografi. Prognosen är gynnsam. Drogbehandling av mitralstenos innefattar diuretika, beta-blockerare eller hjärtfrekvensreducerande kalciumkanalblockerare och antikoagulantia. Kirurgisk behandling av mitralstenos i mer allvarliga fall består av ballongvalvulotomi, kommissurotomi eller ventilproteser.
Epidemiologi
Nästan alltid är mitralstenos en följd av akut reumatisk feber. Incidensen varierar kraftigt: i utvecklade länder finns det 1-2 fall per 100 000 invånare, medan i utvecklingsländer (till exempel Indien) observeras reumatiska mitralfel i 100-150 fall per 100 000 invånare.
Orsaker mitral stenos
Mitralstenos är nästan alltid resultatet av akut reumatisk feber (RL). Isolerad "ren" mitralstenos förekommer i 40% av fallen bland alla patienter med reumatisk hjärtsjukdom; i andra fall - en kombination med fel och skador på andra ventiler. Bland de sällsynta orsakerna till mitralstenos är reumatiska sjukdomar (reumatoid artrit, systemisk lupus erythematosus) och förkalkning av mitralringen.
Patogenes
Vid reumatisk mitralstenos, tätning, fibros och förkalkning av ventilbladet observeras fusion av kommissionerna med frekvent inblandning av ackorden. Normalt är mitralöppningens yta 4-6 cm 2 och trycket i hålrummet i vänstra atriumet överskrider inte 5 mm Hg. När den vänstra atrioventrikulära öppningen smalnar till 2,5 cm 2 hindras det normala blodflödet från vänster atrium till vänster ventrikel och ventiltryck gradienten börjar växa. Som ett resultat bygger trycket upp i hålrummet i vänstra atrium upp till 20-25 mm Hg. Den resulterande tryckgradienten mellan vänstra atriumet och vänstra ventrikeln främjar blodflödet genom den förminskade öppningen.
När stenos utvecklas ökar transmitral tryckgradienten vilket möjliggör upprätthållande av diastoliskt blodflöde genom ventilen. I enlighet med Gorlinformeln bestäms området för mitralventilen (5 MK) av värdena för transmitralgradienten (DM) och mitralblodflödet (MC):
BMK - MK / 37,7 • ΔDM
Den huvudsakliga hemodynamiska konsekvensen av mitral hjärtefekter är stagnation i lungcirkulationen (ICC). Med en måttlig ökning av trycket i vänster atrium (högst 25-30 mm Hg) hindras blodflödet till ICC. Trycket i lungorna ökar och överförs genom kapillärerna till lungartären, vilket resulterar i att venös (eller passiv) lunghypertension utvecklas. Med ökande tryck i vänstra atrium mer än 25-30 mm. Hg risken för ruptur av lungkapillärer och utvecklingen av alveolär lungödem ökar. För att förhindra dessa komplikationer uppstår en skyddande reflex spasm i lungartärer. Som ett resultat minskar blodflödet till cellkapillärerna från högerkammaren, men trycket i lungartären ökar kraftigt (arteriell eller aktiv pulmonell hypertension utvecklas).
I de tidiga stadierna av blödning ökar trycket i lungartären endast under fysisk eller känslomässig stress när blodflödet i ICC bör öka. Sena skeden av sjukdomen kännetecknas av höga tryckvärden i lungartären även i vila och ännu högre tryck ökar. Den långvariga existensen av lunghypertension åtföljs av utvecklingen av proliferativa och sklerotiska processer i ICC: s väggar, som gradvis utplånas. Även om förekomst av pulmonell arteriell hypertension kan betraktas som en kompensationsmekanism, faller diffusionen av lungorna kraftigt på grund av en minskning av kapillärblodflödet, speciellt under träning. Progressionen av lunghypertension på grund av hypoxemi aktiveras. Alveolär hypoxi orsakar lungvasokonstriktion genom direkt och indirekt mekanism. Den direkta effekten av hypoxi är förknippad med depolarisering av vaskulära glattmuskelceller (medierad av förändring i funktionen av kaliumkanalerna hos cellmembran) och deras sammandragning. Den indirekta mekanismen är effekten på de endogena mediatorernas kärlväggen (såsom leukotriener, histamin, serotonin, angiotensin II och katekolaminer). Kronisk hypoxemi leder till endoteldysfunktion, vilket åtföljs av en minskning av produktionen av endogena avslappnande faktorer, inklusive prostacyklin, prostaglandin E2 och kväveoxid. På grund av den långvariga existensen av endoteldysfunktion uppstår utplåning av lungkärlen och skada på endotelet vilket i sin tur leder till ökad blodkoagulation, proliferation av glattmuskelceller med tendens till trombos in situ och en ökning av risken för trombotiska komplikationer med utvecklingen av efterföljande kronisk posttrombotisk lunghypertension.
Orsakerna till lunghypertension i mitralformationer, inklusive mitralstenos, är:
- passiv trycköverföring från vänstra atrium till lungvägssystemet;
- pulmonell arteriole spasm som svar på ökat tryck i lungorna;
- svullnad av väggarna i små lungkärl;
- utplåning av lungkärl med endotelskada.
Hittills är mekanismen för mitralstenosprogression oklart. Ett antal författare anser att huvudfaktorn är den aktuella valvuliten (ofta subklinisk), andra tilldelar ledande rollen att traumatisera ventilkonstruktioner till turbulent blodflöde med trombotiska massor på ventilerna, som ligger till grund för minskningen av mitralöppningen.
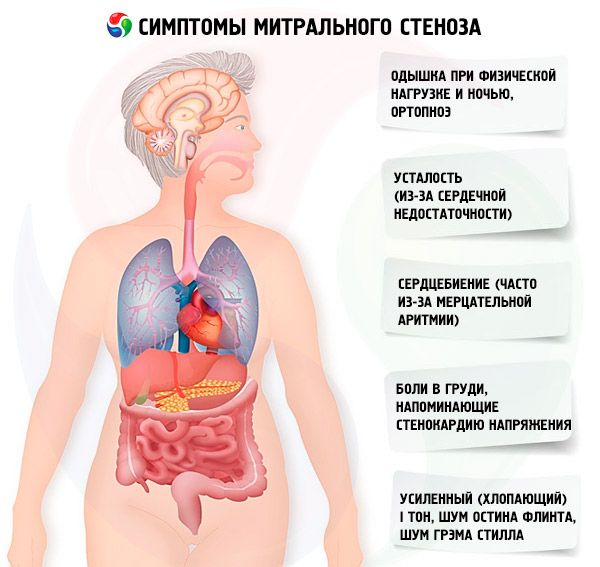
Symtom mitral stenos
Symptom på mitralstenos korreleras dåligt med svårighetsgraden av sjukdomen, eftersom patologin i de flesta fall fortskrider långsamt och patienter minskar deras aktivitet utan att märka det. Många patienter har inga kliniska manifestationer tills graviditet uppstår eller atriell fibrillation utvecklas. De första symptomen är vanligtvis tecken på hjärtsvikt (andfåddhet vid ansträngning, ortopedi, paroxysmal dyspné på natten, trötthet). De förekommer vanligtvis 15-40 år efter en episod av reumatisk feber, men i utvecklingsländer kan även barn få symtom. Paroxysmal eller ihållande förmaksflimmer ökar befintlig diastolisk dysfunktion, vilket orsakar lungödem och akut andnöd om graden av ventrikulära sammandragningar är dåligt kontrollerade.
Atrial fibrillering kan också manifestera sig som hjärtklappning; hos 15% av patienterna som inte får antikoagulanta läkemedel orsakar det systemisk emboli med benkemi eller stroke i lemmar.
Mer sällsynta symptom inkluderar hemoptys på grund av bristning av små lungkärl och lungödem (speciellt under graviditeten, när blodvolymen ökar); dysfoni på grund av kompression av den vänstra återkommande laryngeala nerven vid det dilaterade vänstra atriumet eller lungartären (Ortner syndrom); symptom på pulmonell arteriell hypertension och fel i höger hjärtkammare.
De första symptomen på mitralstenos
När mitralöppningens område är> 1,5 cm 2 kan symtom vara frånvarande, men en ökning av det transmitrala blodflödet eller en minskning av den diastoliska fyllningstiden leder till en kraftig ökning av trycket i det vänstra atriumet och utseendet av symtom. Provokerande (utlösande) faktorer för dekompensation: fysisk aktivitet, känslomässig stress, förmaksflimmer (förmaksflimmer), graviditet.
Det första symtomet på mitralstenos (ca 20% av fallen) kan vara en embolisk händelse, oftast en stroke med utvecklingen av det kvarstående neurologiska underskottet hos 30-40% av patienterna. En tredjedel av tromboembolismen utvecklas inom 1 månad efter utveckling av förmaksflimmer, två tredjedelar under det första året. Källan av emboli är vanligtvis blodproppar i vänstra atriumet, speciellt i örat. Förutom stroke, möjlig emboli i mjälten, njure, perifera artärer.
Med sinusrytmen bestäms risken för emboli av:
- ålder;
- trombos i vänstra atriumet;
- området av mitralöppningen;
- samtidig aorta insufficiens.
Med en konstant form av förmaksflimmer ökar risken för emboli signifikant, särskilt om patienten redan har haft liknande komplikationer i historien. Spontan kontrastering av vänster atrium under ledning av mage med esophageal echoCG anses också som en riskfaktor för systemisk emboli.
Med ökande tryck i ICC (särskilt vid passiv lunghypertension) finns det klagomål om andfåddhet under träning. Med progressionen av stenos uppträder andfådd vid lägre belastningar. Man bör komma ihåg att klagomål om andfåddhet kan vara frånvarande även med otvivelös lunghypertension, eftersom patienten kan leda en stillasittande livsstil eller undermedvetet begränsa daglig fysisk aktivitet. Paroxysmal nattlig dyspné uppstår som en följd av blodstagnation i ICC när patienten ligger som en manifestation av interstitiellt lungödem och en kraftig ökning av blodtrycket i ICC-kärl. På grund av ökningen av trycket i lungkapillärerna och svettning av plasma och erytrocyter i alveolens lumen kan hemoptys utvecklas.
Patienter klagar ofta också på ökad utmattning, hjärtklappning, avbrott i hjärtets arbete. Övergående heshet (Ortner syndrom) kan uppstå. Detta syndrom härrör från komprimeringen av den återkommande nerven genom det förstorade vänstra atriumet.
Patienter med mitralstenos har ofta bröstsmärta som liknar angina av ansträngning. Deras mest troliga orsaker är lunghypertension och höger ventrikulär hypertrofi.
Med allvarlig dekompensation kan facial mitralis observeras (blåaktig rosa rodnad på kinderna, vilket är förknippat med en minskning av utstötningsfraktionen, systemisk vasokonstriktion och högersidig hjärtsvikt), epigastrisk pulsering och tecken på högt ventrikulärt hjärtsvikt.
 [21],
[21],
Inspektion och auscultation
Vid undersökning och palpation kan hjärttoner bestämda av I (S1) och II (S2) detekteras. S1 är bäst påkallbar vid toppen och S2 - vid övre vänstra övre kanten av bröstbenet. Lungkomponenten S3 (P) är ansvarig för impulsen och är resultatet av pulmonell arteriell hypertension. Den synliga pulsationen av bukspottkörteln, som kan förekomma vid bröstbenets vänstra kant, kan följa svullnaden i halsen, om det uppstår pulmonell arteriell hypertoni och diastolisk dysfunktion i den högra hjärtkroppen.
Den apikala impulsen i mitralstenos är oftast normal eller reducerad, vilket återspeglar den normala funktionen hos vänster ventrikel och en minskning av volymen. Den palperade I-tonen i precordialområdet indikerar den bevarade rörligheten hos den främre mitralventilen. I fawnsidans läge kan diastolisk tremor kände. Med utvecklingen av lunghypertension längs sternumets högra gräns noteras hjärtimpuls.
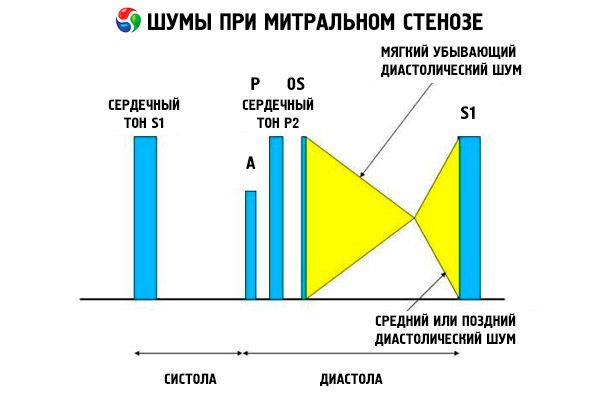
Auskultationsbild med mitralstenos är ganska karakteristisk och innehåller följande tecken:
- förstärkt (klappande) I-ton, vars intensitet minskar med progressionen av stenos;
- tonen i öppningen av mitralventilen efter II-tonen, försvinner vid ventilkalkning;
- diastoliskt brus med ett maximum vid toppen (mesodiastolisk, presystolisk, pandiastolisk), som måste höras i läget på vänster sida.
Auscultativt bestämma den höga S 1 som orsakas av klaffarna i den stenotiska mitralventilen, stänger plötsligt, som en "uppblåsande" segel; Det här fenomenet hörs bäst på toppen. Vanligtvis hörs en del S med ökad P på grund av lungartär hypertoni. Det mest slående är det tidiga diastoliska klicket på öppningen av ventilerna i vänstra ventrikeln (LV), som är högst vid den övre vänstra nedre delen av bröstbenet. Det åtföljs av ett lågt, minskande rumbulande diastoliskt brus, som bäst hörs genom ett stetoskop med en tratt vid hjärtans topp (eller över den palpabla apikala impulsen) vid slutet av utandningen när patienten ligger på sin vänstra sida. Öppningstonen kan vara mjuk eller frånvarande om mitralventilen är skleroserad, fibrös eller komprimerad. Klicket växlar närmare P (ökar brusets varaktighet), eftersom graden av mitralstenos ökar och trycket i vänstra atriumet ökar. Diastoliskt ljud ökar med Valsalva manöveren (när blodet flyter in i vänstra atriumet), efter träning och med hakning och handskakningar. Detta kan vara mindre uttalat om den utvidgade högra ventrikeln förskjuter vänster ventrikel bakom och när andra störningar (lungartär hypertoni, ventrikulära lesioner i de högra sektionerna, förmaksfibrillering med frekvent ventrikulär rytm) minskar blodflödet genom mitralventilen. Presystolisk förstärkning är associerad med en minskning av mitralventilens öppning under sammandragningen av vänster ventrikel, vilket också uppträder under förmaksflimmer, men endast i slutet av den korta diastolen, då trycket i vänstra atriumet fortfarande är högt.
Följande diastoliska murmurer kan kombineras med mitralstenos:
- Graham Stillas ljud (ett mildt, minskande diastoliskt murmur, hörde bäst av hela längden på sternum och orsakades av uppstötning av lungartärsventilen på grund av svår lunghypertension);
- Austin Flints brus (mellersta eller sena diastoliska murmur, hörde vid hjärtans topp och orsakades av influensaflödesflödet på mitralventilbladet) i fallet reumatisk cardit påverkar mitral- och aortaklaffarna.
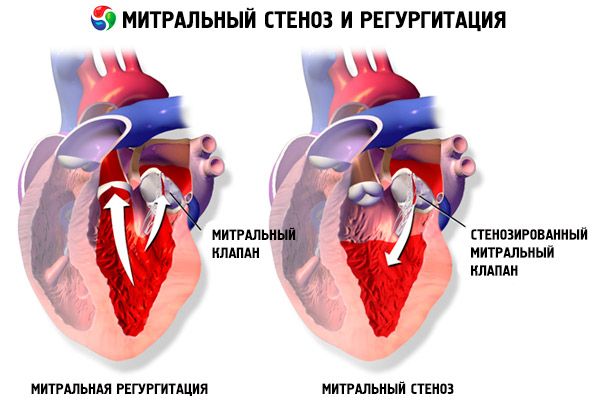
Störningar som orsakar diastoliska murmurer som efterliknar bruset av mitralstenos inkluderar mitralregurgitation (på grund av ett stort flöde genom mitralöppningen), aortisk regurgitation (orsakande Austin Flint-brus) och atriell myxom (vilket orsakar ljud som varierar i volym och beroende på position med varje hjärtslag).
Mitral stenos kan orsaka pulmonella hjärtsymptom. Det klassiska tecknet på facial mitralis (hyperemi av huden med en plommonskugga i det zygomatiska benet) uppträder endast i det fall då hjärtets funktionella tillstånd är lågt och lunghypertension uttrycks. Orsakerna till facial mitralis är dilatationen av hudkärlen och kronisk hypoxemi.
Ibland är de första symptomen på mitralstenos manifestationer av embolisk stroke eller endokardit. Det senare inträffar sällan i mitralstenos, som inte åtföljs av mitralregurgitation.
 [22], [23], [24], [25], [26], [27], [28]
[22], [23], [24], [25], [26], [27], [28]
Kliniska manifestationer av lunghypertension i mitralstenos
De första symptomen på lunghypertension är inte specifika, och det komplicerar detta i stor utsträckning sin tidiga diagnos.
Dyspné orsakas både av närvaron av lunghypertension och av hjärtans oförmåga att öka hjärtutgången under träning. Andnöd är vanligtvis inspirerande i naturen, vid sjukdomsuppkomsten är intermittent, som endast uppträder med måttlig ansträngning, då trycket ökar i lungartären, uppträder med minimal ansträngning, kan det vara närvarande vid vila. Vid hög lunghypertension kan torr hosta uppstå. Man bör komma ihåg att patienter kan undermedvetet begränsa fysisk aktivitet, anpassa sig till en viss livsstil, så klagomål om andfåddhet är ibland frånvarande även med otvivelös lunghypertension.
Svaghet, ökad utmattning - orsakerna till dessa klagomål kan vara korrigerade hjärtutgångar (mängden blod som utstötas i aortan ökar inte som en följd av fysisk ansträngning), ökat resistens hos lungkärl samt en minskning av perfusion av perifera organ och skelettmuskler som orsakas av nedsatt perifer blodcirkulation.
Yrsel och svimning orsakad av hypoxisk encefalopati, som regel, provoceras av motion.
Hållbar smärta bakom brystbenet och till vänster om det orsakas av överbelastning av lungartären, såväl som otillräcklig blodtillförsel till hypertrofierat myokardium (relativ koronarinsufficiens).
Avbrott i hjärtats arbete och hjärtslag. Dessa symtom är förknippade med frekvent förmaksflimmer.
Hemoptys uppträder på grund av brist på lung-bronchialanastomoserna under verkan av hög venøs lunghypertension, kan också bero på ökat tryck i lungkapillärerna och svettning av plasma och erytrocyter in i lumen av alveolerna. Hemoptys kan också vara ett symptom på lungemboli och lunginfarkt.
För att karakterisera svårighetsgraden av lunghypertension används den funktionella klassificering som föreslagits av WHO för patienter med blodförsörjningsinsufficiens:
- klass I - patienter med lunghypertension, men utan att begränsa fysisk aktivitet. Normal fysisk aktivitet orsakar inte andfåddhet, svaghet, bröstsmärta, yrsel;
- klass II - patienter med lunghypertension, vilket leder till viss minskning av fysisk aktivitet. I vila känner de sig bekväma, men normal fysisk aktivitet åtföljs av utseende av andfåddhet, svaghet, bröstsmärta, yrsel.
- klass III - patienter med lunghypertension, vilket leder till en uttalad begränsning av fysisk aktivitet. I vila känner de sig bekväma, men liten fysisk aktivitet orsakar andfåddhet, svaghet, bröstsmärta, yrsel.
- klass IV - patienter med lunghypertension som inte kan utföra någon fysisk aktivitet utan de angivna symtomen. Dyspné eller svaghet finns ibland i vila, obehag ökar med minimal ansträngning.
Var gör det ont?
Formulär
Mitralstenos är klassificerad enligt svårighetsgrad (ACC / AHA / ASE 2003 riktlinjebeskrivning för klinisk tillämpning av ekokardiografi).
Klassificering av mitralstenos enligt grad
|
Stenos av stenos |
Mitten av mitralöppningen, cm 2 |
Transmitral gradient, mm Hg. Art. |
Systoliskt tryck i lungartären, mm. Hg. Art. |
|
Lätt |
> 1,5 |
<5 |
<30 |
|
Måttlig |
1,0-1,5 |
5-10 |
30-50 |
|
Tung |
<1 0 |
> 10 |
> 50 |
Vid mitralstenos blir mitralventilbladet förtjockade och immobila, och mitralöppningen smalnar på grund av fusionen av kommissionerna. Den vanligaste orsaken är reumatisk feber, även om de flesta patienter inte kommer ihåg sjukdomen. Mer sällsynta orsaker inkluderar medfödd mitralstenos, septisk endokardit, systemisk lupus erythematosus, atrium myxom, reumatoid artrit, malignt carcinoid syndrom med atrial bypass från höger till vänster. Om ventilen inte kan stängas helt, kan mitral regurgitation (MP) existera samtidigt med mitralstenos. Många patienter med mitralstenos som är resultatet av reumatisk feber har också aortisk regurgitering.
Mitralventilens normala öppningsområde är 4-6 cm 2. Området 1-2 cm 2 indikerar måttlig eller svår mitralstenos och orsakar ofta kliniska symptom under träning. Ett område på <1 cm 2 är en kritisk stenos och kan orsaka symtom i vila. Storleken på det vänstra atriumet och trycket i det ökar gradvis för att kompensera för mitralstenos. Lung-venöst och kapillärtryck ökar också och kan orsaka sekundär lunghypertension, vilket leder till hjärtsvikt i högt ventrikulärt tillstånd och upprepning på tricuspidventilen och lungartärventilen. Progressionsgraden av patologi varierar.
Valvepatologi med vänster atrialförstoring predisponerar utvecklingen av förmaksflimmer (AH) och tromboembolism.
Diagnostik mitral stenos
En preliminär diagnos görs kliniskt och bekräftas av ekkokardiografi. Tvådimensionell ekokardiografi ger information om graden av ventrikulär förkalkning, storleken på vänster atrium och stenos. Doppler-ekkokardiografi ger information om tryckgradienten och trycket i lungartären. En transesofageal ekkokardiografi kan användas för att detektera eller utesluta små blodproppar i vänstra atriumet, speciellt i örat, vilket ofta inte kan detekteras genom transthorakisk undersökning.
En röntgenröntgenstråle visar vanligtvis en utjämning av hjärtans vänstra kant på grund av den utvidgade abalonen i vänstra atriumet. Huvudstammen hos lungartären kan ses; diameteren av den nedåtgående högra lungartären överstiger 16 mm om lunghypertension uttrycks. Lårbenen i de övre lobberna kan utvidgas, eftersom venerna i de nedre benen är trånga, vilket gör att de övre delarna blir fulla. En dubbel skugga på det förstorade vänstra atriumet längs hjärtans högra kontur kan detekteras. Horisontella linjer i de nedre bakre lungfälten (krokiga linjer) indikerar interstitiellt ödem associerat med högt tryck i vänstra atriumet.
Hjärtkateterisering är endast föreskriven för preoperativ detektering av kranskärlssjukdom: en ökning av vänstra atriumet, tryck i lungartärerna och ventilområdet kan uppskattas.
Patientens EKG kännetecknas av utseendet av P-mitral (bred, med PQ-hak), avvikelse från hjärtans elektriska axel till höger, speciellt med utvecklingen av lunghypertension samt rätt hypertrofi (med isolerad mitralstenos) och vänster ventrikel (i kombination med mitralinsufficiens).
Graden av stenos utvärderas med användning av Doppler-studier. Den genomsnittliga sändarens tryckgradient och mitralventilens område kan bestämmas ganska noggrant med användning av kontinuerlig vågteknik. Av stor betydelse är bedömningen av graden av lunghypertension samt samtidig mitral och aortisk upprepning.
Ytterligare information kan erhållas med användning av stresstestet (stressekardiografi) med registrering av transmitral och tricuspid blodflöde. När mitralventilens område <1,5 cm 2 och en tryckgradient på> 50 mm. Hg. Art. (efter träning) är det nödvändigt att överväga frågan om ballong mitral valvuloplasti.
Dessutom är spontan ekokontrast under transesofageal ekkokardiografi en oberoende prediktor av emboliska komplikationer hos patienter med mitralstenos.
Transesofageal ekkokardiografi gör det möjligt att klargöra närvaron eller frånvaron av en trombus i vänstra atriumet för att klargöra graden av mitralregurgitation med en planerad mitonvalvoplastoplastik i ballong. Dessutom möjliggör en transversal forskning en exakt bedömning av ventilapparatets tillstånd och svårighetsgraden av förändringar i de subvalvulära strukturerna, liksom sannolikheten för restenos.
Kateterisering av hjärtat och stora kärl utförs i de fall där kirurgi planeras och data från icke-invasiva tester ger inte ett entydigt resultat. För direkt mätning av tryck i vänster atrium och vänster ventrikel krävs transseptalkateterisering i samband med otillbörlig risk. Den indirekta metoden att mäta trycket i det vänstra atriumet är bestämning av trycket i lungartärkärningen.
Vad behöver man undersöka?
Differentiell diagnos
Med noggrann undersökning är diagnosen mitral sjukdom vanligtvis inte i tvivel.
Mitral stenos är också differentieras från vänstra förmakets myxoma, andra defekter ventil (mitral regurgitation, tricuspid stenos), atrial septal defekt, lungven stenos, mitral stenos, medfödda.
 [53], [54], [55], [56], [57], [58], [59]
[53], [54], [55], [56], [57], [58], [59]
Exempel på formuleringen av diagnosen
- Reumatisk hjärtsjukdom. Den kombinerade mitraldefekten med prevalens av en stenos av den vänstra atrioventrikulära öppningen av III-graden. Atrial fibrillering, permanent form, takysystol. Lunghypertension måttlig. NC PB steg III FC.
- Reumatisk hjärtsjukdom. Den kombinerade mitraldefekten. Prostetisk mitralventil (Medineh - 23) från DD / MM / GG. NC IIA steg II FC.
Vem ska du kontakta?
Behandling mitral stenos
De främsta målen med behandling av patienter med mitralstenos är att förbättra prognosen och öka livslängden, lindra symtomen på sjukdomen.
Asymptomatiska patienter rekommenderas att begränsa intensiv fysisk ansträngning. Vid dekompensation och symtom på kroniskt hjärtsvikt rekommenderas att man begränsar natrium i maten.
Drogbehandling av mitralstenos
Drogbehandling kan användas för att kontrollera symptomen på mitralstenos, till exempel vid förberedelse för operation, reducerar diuretika trycket i det vänstra atriumet och lindrar symtom i samband med trängsel i ICC. På samma gång, bör diuretika användas med försiktighet, eftersom det är möjligt minskning i hjärtminutvolym, betablockerare och saktar rytmen i långsamma kalciumkanaler blockerare (verapamil och diltiazem) minska hjärtfrekvensen vid vila och under övning, förbättra fyllningen av den vänstra ventrikeln genom att förlänga diastole. Dessa läkemedel kan lindra symtomen i samband med fysisk aktivitet, deras användning är speciellt indikerad i sinus takykardi och förmaksflimmer.
Atriumfibrillering är en frekvent komplikation av mitralstenos, särskilt hos äldre individer. Risken för tromboembolism i närvaro av förmaksflimmer ökar signifikant (10 års överlevnad - 25% av patienterna jämfört med 46% hos patienter med sinusrytm).
Indirekta antikoagulantia (warfarin, startdos 2,5-5,0 mg, kontrollerad av INR) indikeras;
- alla patienter med mitral stenos komplicerad av förmaksflimmer (paroxysmal, beständig eller permanent form);
- en patient med en historia av emboliska händelser, även med en bevarad sinusrytm;
- patienter med blodpropp i vänster atrium
- hos patienter med svår mitralstenos och hos patienter med vänster atriell storlek> 55 mm.
Behandlingen utförs under INR: s övervakning, vars målnivåer är från 2 till 3. Om patienten har emboliska komplikationer, trots att det är pågående antikoaguleringsbehandling, rekommenderas att tillsätta acetylsalicylsyra i en dos av 75-100 mg / dag (alternativt dipyridamol eller klopidogrel). Det bör noteras att randomiserade, kontrollerade studier av användningen av antikoagulantia hos patienter med mitralstenos inte utfördes. Rekommendationer baserades på extrapolering av data som erhölls i kohorten hos patienter med förmaksflimmer.
Eftersom utseende av förmaksfibrillering hos en patient med mitralstenos åtföljs av dekompensering, primär behandling syftar till att sänka ventrikulärrytmen. Som tidigare nämnts kan beta-adrenoblokagora, verapamil eller diltiazem vara valfria läkemedel. Det är också möjligt att använda digoxin, men det smala terapeutiska intervallet och det värsta jämfört med beta-blockerare förmågan att förhindra en ökning av rytmen under träning begränsar dess användning. Elektrisk kardioversion har också begränsad användning vid bestående förmaksflimmer, eftersom sannolikheten för ett återfall utan kirurgisk behandling av förmaksflimmer är mycket hög.
Kirurgisk behandling av mitralstenos
Den huvudsakliga metoden för behandling av mitralstenos är kirurgisk, eftersom det för närvarande inte finns någon medicinsk behandling som kan sakta ned progressionen av stenos.
Patienter med svårare symtom eller tecken på pulmonell arteriell hypertoni behöver valvulotomi, kommissurotomi eller ventilbyte.
Urvalsförfarandet är perkutan ballong mitralvalvuloplasti. Detta är den huvudsakliga metoden för kirurgisk behandling av mitralstenos. Dessutom används öppen commissurotomi och mitralventilersättning.
Perkutan ballongvalvulotomi är den föredragna metoden för unga patienter; äldre patienter som inte kan genomgå mer invasiva operationer och patienter utan uttalad ventilförkalkning, subvalvulär deformitet, blodproppar i vänstra atriumet eller signifikant mitralregurgitering. Vid denna procedur, genom ekkokardiografisk kontroll, sänds ballongen genom det interatriella septumet från höger till vänsteratrium och uppblåses för att separera den anslutna mitralventilen. Resultaten är jämförbara med effektiviteten av mer invasiva operationer. Komplikationer är sällsynta och inkluderar mitralregurgitation, emboli, vänster ventrikulär perforering och atriell septaldefekt, vilket sannolikt kommer att fortsätta om tryckskillnaden mellan atriären är stor.
Perkutan ballong mitralvalvuloplasti visas till följande grupper av patienter med en mitralöppning på mindre än 1,5 cm 2 :
- dekompenserade patienter med gynnsamma egenskaper för perkutan mitralvalvuloplasti (klass I, bevisnivå B);
- dekompenserade patienter med kontraindikationer till kirurgisk behandling eller hög operativ risk (klass I, bevisnivå! Och C);
- vid planerad primär kirurgisk korrigering av defekten hos patienter med olämplig ventilmorfologi men med tillfredsställande kliniska egenskaper (klass IIa, bevisnivå C)
- "Asymptomatiska" patienter med lämpliga morfologiska och kliniska egenskaper, hög risk för tromboemboliska komplikationer eller hög risk för dekompensering av hemodynamiska parametrar;
- med emboliska komplikationer i historien (klass IIa, bevisnivå C);
- med fenomenet spontan ekokontrast i vänstra atriumet (klass IIa, bevisnivå C);
- med persistent eller paroxysmal förmaksflimmer (klass IIa, bevisnivå C);
- med ett systoliskt tryck i lungartären med mer än 50 mm Hg. (klass IIa, bevisnivå C);
- om nödvändigt, stor icke-hjärtkirurgi (klass IIa, bevisnivå C);
- vid graviditetsplanering (klass IIa, bevisnivå C).
Lämpliga egenskaper för perkutan mitralvalvuloplasti - inga tecken som anges nedan:
- klinisk: avancerad ålder, historia av comissurotomi, IV funktionell klass av hjärtsvikt, förmaksflimmer, svår lunghypertension;
- morfologisk: förkalkning av mitralventilen i vilken grad som helst, bedömd genom fluorografi, ett mycket litet område av mitralventilen, svår tricuspidregering.
Patienter med allvarlig skada på subvalvulärapparaten, ventilförkalkning eller blodproppar i vänstra atriumet kan vara kandidater för en kommissurotomi, där de anslutna mitralventilbladen separeras med hjälp av en expanderare genom vänster atrium och vänster ventrikel (slutet kommissurotomi) eller manuellt (en öppen kommission) Båda operationerna kräver thorakotomi. Valet beror på den kirurgiska situationen, graden av fibros och förkalkning.
Plastkirurgi (öppen commissurotomi) eller mitralventil ersättning utförs enligt följande indikationer på klass I.
I närvaro av hjärtsvikt III-IVFC och måttlig eller svår mitralstenos i fall där:
- det är omöjligt att utföra mitral ballongvalvuloplasti;
- mitral ballongvalvuloplasti är kontraindicerad i samband med en trombos i vänstra atriumet, trots användning av antikoagulantia, eller i samband med samtidig måttlig eller svår mitral regurgitation;
- Ventilmorfologi är inte lämplig för mitral ballongvalvuloplasti.
Med måttlig eller svår mitral stenos och samtidig måttlig eller svår mitral regurgitation (ventilproteser anges om plasty inte är möjlig).
Protesventil - ett extremt mått. Det ordineras till patienter med mitralventilområde <1,5 cm 2, måttlig eller svår symptomatologi och ventilpatologi (till exempel fibros), vilket förhindrar användning av andra metoder.
Mitralventilbyte är tillrådligt (klass IIa-indikationer) vid svår mitralstenos och svår lunghypertension (systoliskt tryck i lungartären är över 60 mmHg), symtom på hjärtsvikt I-II FC, om mitralballongvalvuloplasty eller mitralventilplast inte förväntas Patienter med mitralstenos som inte har symptom på dekompensation bör undersökas årligen. Undersökningen omfattar insamling av klagomål, anamnese, undersökning, röntgenröntgen och EKG. Om patientens tillstånd har förändrats under föregående period eller enligt resultaten från föregående undersökning finns det svår mitralstenos, echoCG indikeras. I alla övriga fall är det årliga ekokardiogrammet valfritt. Om patienten klagar över hjärtklappningar, rekommenderas det att dagligen genomföra (Holter) EKG-övervakning för att upptäcka paroxysmer av förmaksflimmer.
Under graviditeten kan patienter med mild och måttlig stenos endast ta emot medicinering. Användningen av diuretika och betablockerare är säker. Om antikoaguleringsbehandling är nödvändig, föreskrivs patienter heparininjektioner, eftersom warfarin är kontraindicerat.
Förebyggande
Den viktigaste frågan om taktik för fortsatt hantering av patienter med mitralstenos - förebyggande av återkommande reumatisk feber med penicillindroger med förlängd verkan är föreskrivet för livet, liksom alla patienter efter kirurgisk korrigering av defekten (inklusive förebyggande av infektiv endokardit). Bensatbenzylpenicillin ordineras i en dos av 2,4 miljoner IE till vuxna och 1,2 miljoner IE till barn intramuskulärt 1 gång per månad.
För alla patienter med mitral stenos indikeras sekundärt förebyggande av återkommande reumatisk feber. Dessutom visas förebyggande av infektiv endokardit till alla patienter.
Patienter utan kliniska manifestationer behöver endast förebygga återkommande reumatisk feber [till exempel intramuskulära injektioner av bensylpenicillin (penicillin G natriumsteril) 1,2 miljoner IE var tredje eller fyra veckor] tills 25-30 år gammal och förebyggande av endokardit före riskfyllda förfaranden.
Prognos
Den naturliga förloppet av mitralstenos kan vara annorlunda, men tidsintervallet mellan symptomstart och svår invaliditet är ungefär 7-9 år. Resultatet av behandlingen beror på patientens ålder, funktionell status, pulmonell arteriell hypertension och graden av förmaksflimmer. Valvulotomi och kommissurotomi-resultat är ekvivalenta, båda metoderna möjliggör återställning av ventilens funktion hos 95% av patienterna. Men med tiden försämras funktionerna hos de flesta patienter, och många behöver upprepas. Riskfaktorerna för döden är förmaksflimmer och lunghypertension. Dödsorsaken är vanligtvis hjärtsvikt eller lung- eller cerebrovaskulär emboli.
Mitralstenos ökar vanligen långsamt och fortsätter med en lång kompensationsperiod. Mer än 80% av patienterna överlever i 10 år i avsaknad av symptom eller måttligt svåra tecken på CHF (I-II FC vid NUNA). Den 10-åriga överlevnadsgraden för dekompenserade och icke-opererade patienter är signifikant sämre och överstiger inte 15%. Vid bildandet av svår lunghypertension överstiger den genomsnittliga överlevnadsperioden inte över 3 år.
 [76]
[76]

