Medicinsk expert av artikeln
Nya publikationer
Neuroblastom hos barn: orsaker, diagnos, behandling
Senast recenserade: 23.04.2024

Allt iLive-innehåll är mediekontrollerat eller faktiskt kontrollerat för att säkerställa så mycket faktuell noggrannhet som möjligt.
Vi har strikta sourcing riktlinjer och endast länk till välrenommerade media webbplatser, akademiska forskningsinstitut och, när det är möjligt, medicinsk peer granskad studier. Observera att siffrorna inom parentes ([1], [2] etc.) är klickbara länkar till dessa studier.
Om du anser att något av vårt innehåll är felaktigt, omodernt eller på annat sätt tveksamt, välj det och tryck på Ctrl + Enter.
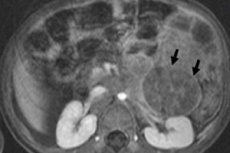
Inom pediatrisk onkologi är en av de vanligaste extrakraniella neoplasmerna neuroblastom hos barn, som hänvisar till maligna embryonala tumörer från neurala crest neuroblaster, det vill säga germinala (omogna) nervceller i det sympatiska nervsystemet.
Epidemiologi
Enligt statistik från International Neuroblastoma Risk Group (INRG) står neuroblastom för cirka 8 % av alla cancerfall hos barn över hela världen och rankas på tredje plats i prevalens efter leukemi och hjärntumörer.
Enligt andra står neuroblastom för cirka 28 % av all cancer hos spädbarn. I mer än en tredjedel av fallen diagnostiseras neuroblastom hos barn under ett år; medianåldern vid diagnos är 19-22 månader. Mer än 90 % av de diagnostiserade fallen inträffar hos barn i åldrarna två till fem år (med en dominans av pojkar); den maximala incidensen inträffar vid två till tre års ålder, och fall hos barn äldre än fem år är mindre än 10 %.
Orsaker neuroblastom
Genom att studera orsakerna till neuroblastom drog forskarna slutsatsen att denna tumör hos barn uppstår på grund av sporadiska genetiska mutationer under embryogenes eller tidig postnatal utveckling. Men vad som orsakar dessa genförändringar är okänt, eftersom ingen påverkan av teratogena miljöfaktorer har identifierats.
Sådana tumörer kan förekomma var som helst, inklusive mediastinum, nacke, buken, binjurarna, njurarna, ryggraden, bäckenet.
I sällsynta fall kan neuroblastom hos spädbarn bero på en ärftlig mutation. I synnerhet en mutation i CD246-membranproteingenen på kromosom 2, ALK-tyrosinkinasenzymet, som tillhandahåller intercellulär kommunikation och spelar en viktig roll i nervsystemets funktion; i PHOX2B-proteingenen (på kromosom 4), som är involverad i mognaden av nervceller.
Neuroblastom kan också associeras med neurofibromatos typ 1 hos barn, Beckwith-Wiedemanns syndrom och hyperinsulinemisk hypoglykemi (pankreatisk nesidioblastos).
Riskfaktorer
Hittills är ärftlighet erkänd som riskfaktorer för utveckling av neuroblastom hos barn - närvaron av denna tumör i en familjehistoria, såväl som medfödda anomalier associerade med genmutationer under fosterutveckling. Detta gäller särskilt i fall av utveckling av flera neoplasmer i olika organ.
Ingen av de exogena faktorerna som ökar risken för denna tumör har identifierats av forskare.
Patogenes
Mekanismen för utveckling av neuroblastom beror på försämrad differentiering och mognad av neurala crestceller - bilaterala cellinjer som bildas längs kanterna på nervröret från det ektodermala groddskiktet av det mänskliga embryot. Dessa celler migrerar (flyttar) och differentierar sig till många celltyper: sensoriska och autonoma neuroner, neuroendokrina och binjuremärgceller, kraniofaciala brosk- och benceller och pigmentceller.
Vid neuroblastom mognar inte de migrerade neuroblasterna utan fortsätter att växa och dela sig och bildar en tumör. Och patogenesen av dess bildande är associerad med följande genmutationer:
- med duplicering av en del av kromosomsekvensen eller duplicering av segment av LMO1-genen på kromosom 11, som kodar för RBTN1-proteinet i cellerna i embryots neurala krön;
- med en kopienummerförändring i NBPF10-genen på kromosom 1q21.1, som kodar för DUF1220-proteinet, som kontrollerar proliferationen av mänskliga neurala stamceller. Dessa störningar leder antingen till duplicering av denna kromosom eller till dess deletion - frånvaron av en del av DNA;
- med förändringar i tumörsuppressorgenen ATRX (på kromosom Xq21.1);
- med närvaro av ytterligare kopior (amplifiering) av N-Myc transkriptionsfaktorgenen på kromosom 2, som kodar för en av transkriptionsfaktorerna (DNA-bindande protein), som reglerar aktiviteten hos andra gener och kontrollerar proliferationen av progenitorceller i bildandet av proteiner för bildandet av fostrets vävnader och organ. Amplifiering av denna gen förvandlar den till en onkogen, vilket provocerar en kränkning av cellcykeln, ökad cellproliferation och tumörbildning.
Symtom neuroblastom
De första tecknen på neuroblastom är ospecifika och kan manifesteras av aptitlöshet (och viktminskning), trötthet under matning, feber och ledvärk.
Kliniska symtom beror på lokaliseringen av den primära tumören och förekomsten av metastaser (som förekommer i 60-73% av fallen).
Mycket ofta är primärt neuroblastom lokaliserat i binjuremärgen, som har ett liknande ursprung med nervceller. Vid ett års ålder diagnostiseras neuroblastom i binjuren hos barn i 35-40% av fallen. Dess symtom är buksmärtor, feber, viktminskning, skelettsmärta, anemi eller samtidig Peppers syndrom: diffus leverskada med svår hepatomegali och andnödssyndrom.
Retroperitonealt neuroblastom eller retroperitonealt neuroblastom hos barn, när det växer, börjar sätta press på urinblåsan eller tarmarna, vilket kan orsaka problem med urinering eller avföring, svullnad av benen (pungen sväller hos pojkar).
Mediastinalt neuroblastom hos barn (mediastinalt neuroblastom) trycker ofta på den övre hålvenen, och detta kan orsaka svullnad av ansikte, hals, armar och övre bröstet (huden blir blåröd, med subkutana knölar). Det finns hosta och pipande andning, problem med andningen (i form av andnöd) eller sväljning (dysfagi); det finns en ökning av lymfkörtlarna i nacken, ovanför nyckelbenet, i armhålorna.
Spridningen av tumörceller till benmärgen leder till anemi, trombocytopeni och leukopeni med blödningsbenägenhet.
Och med metastaser i periorbitalregionen uppstår mörka ringar eller blåmärken runt ögonen. En sådan tumör kan också orsaka huvudvärk och yrsel, exoftalmi (utskjutande ögonglober) och på grund av komprimering av nervändar, hängande av ögonlocken (ptos) och en minskning av pupillernas storlek (mios).
Abdominalt neuroblastom eller abdominalt neuroblastom hos barn leder till bildandet av påtagliga tätningar i buken, uppblåsthet, aptitlöshet, förstoppning och ökat blodtryck. En tumör som trycker på ryggmärgen eller nervroten kan leda till domningar och svaghet i armar och ben, oförmåga att stå, krypa eller gå. Om benen påverkas kan skelettsmärta uppstå.
Med en tumör i steg 3-4 i bukhålan med skador på lymfkörtlarna kan tumörceller komma in i njurparenkymet, och sedan utvecklas ett omfattande neuroblastom i njuren hos barn, vilket leder till en kränkning av dess funktioner.
Stages
- Steg 1 neuroblastom är en primär tumör lokaliserad och isolerad i ett område av kroppen; lymfkörtlar på båda sidor påverkas inte.
- Neuroblastom stadium 2. I stadium 2A är den primära tumören begränsad till ett område men är stor; bilaterala lymfkörtlar påverkades inte. I stadium 2B är lymfkörtlarna på den sida av kroppen där tumören sitter positiva för metastaser.
- Neuroblastom stadium 3: den primära tumören korsar området av ryggmärgen eller kroppens mittlinje, ensidiga eller bilaterala metastaser i lymfkörtlarna hittas.
- Steg 4 neuroblastom: Tumören har spridit sig till avlägsna lymfkörtlar, benmärg, ben, lever eller andra organ. Och stadium 4S kommer att bestämmas hos barn under ett år med en lokaliserad primärtumör, med spridning till hud, lever eller benmärg.
International Neuroblastom Risk Staging System (INRGSS)
INRGSS använder avbildningsdefinierade riskfaktorer (IDRF), vilket är faktorer som ses på avbildningstester som kan innebära att en tumör blir svårare att ta bort.
INRGSS delar in neuroblastom i fyra stadier:
- L1: Tumören har inte spridit sig från där den började och har inte vuxit till vitala strukturer. Den är begränsad till en del av kroppen, såsom nacken, bröstet eller buken.
- L2: Tumören har inte spridit sig (metastaserat) långt ifrån där den började (till exempel kan den ha växt från vänster sida av buken till vänster sida av bröstet), men den har minst en IDRF.
- M: Tumören har metastaserat till en avlägsen del av kroppen (förutom tumörer i MS-stadiet).
- MS: Metastaserande sjukdom hos barn under 18 månader där cancern endast har spridit sig till hud, lever och/eller benmärg.
Komplikationer och konsekvenser
Neuroblastom kännetecknas av sådana komplikationer och konsekvenser som:
- spridning (metastaser) till lymfkörtlar, benmärg, lever, hud och ben;
- ryggmärgskompression (vilket kan orsaka smärta och leda till förlamning);
- utvecklingen av paraneoplastiskt syndrom (på grund av verkan av vissa kemikalier som utsöndras av tumören, såväl som GD2 disialogangliosid-antigenet uttryckt av dess celler), som manifesteras av snabba ofrivilliga ögonrörelser, koordinationsstörning, muskelkramper, diarré;
- skov efter avslutad primärbehandling (som klinisk praxis visar, återfall av högrisk-neuroblastom i 50 % av fallen).
Diagnostik neuroblastom
Diagnos av misstänkt neuroblastom hos ett barn kräver fysisk undersökning, laboratorietester och avbildning.
Blod- och urintester tas för katekolaminer (noradrenalin och dopamin) och homovana eller vanillylmandelsyror (bildas under metabolismen av dessa hormoner); ett blodprov för neurospecifikt enolas, en enzymkopplad immunosorbentanalys (ELISA) av blodserum och ett benmärgstest (som provtas genom aspirationspunktion). Ett DNA-test utförs för att fastställa mutationer, och en biopsi utförs för en cytomorfologisk studie av tumörvävnad.
Efter att biopsiproverna har tagits skickas de till ett laboratorium där de undersöks i mikroskop av en patolog (en läkare som är specialutbildad att upptäcka cancerceller). Särskilda labbtester görs också ofta på proverna för att visa om tumören är ett neuroblastom.
Om det är ett neuroblastom kan laboratorietester också hjälpa till att avgöra hur snabbt tumören kan växa eller sprida sig, samt vilka behandlingar som kan fungera bäst.
Instrumentell diagnostik visualiserar en neoplasm med hjälp av ultraljud, röntgen, MRI eller CT, PET med införande av 18F-fluordeoxiglukos eller MIBG-skanning - scintigrafi med metajodobenzylguanidin. [1]
Differentiell diagnos
Differentialdiagnos inkluderar benignt ganglioneurom, ganglioneuroblastom. Rabdomyosarkom, nefroblastom.
Vem ska du kontakta?
Behandling neuroblastom
Vid neuroblastom beror behandlingen på patientens riskgrupp (stadiet av tumörprocessen), platsen för neoplasman, tumörcellernas genomiska egenskaper och barnets ålder. Och det kan inkludera övervakning, kirurgi, kemoterapi, strålbehandling, immunterapi, hematopoetisk stamcellstransplantation .
Neoadjuvant eller adjuvant (pre- eller postoperativ) kemoterapi för neuroblastom hos barn, som all kemoterapi för cancer , utförs i kurser: läkemedlet administreras i flera dagar i rad, följt av en paus för att återställa kroppen. Cykler upprepas vanligtvis var tredje till var fjärde vecka.
Följande läkemedel används (och deras kombination): Cyklofosfamid, Cisplatin eller Carboplatin, Doxorubicin (Adriamycin), Vincristine, Etoposid.
Vanliga biverkningar av kemoterapiläkemedel inkluderar håravfall, aptitlöshet, ökad trötthet, illamående och kräkningar, munsår, diarré eller förstoppning. Kemoterapi kan påverka benmärgen negativt och provocera fram en minskning av antalet blodkroppar.
Vid riktad immunterapi (riktad mot GD2-tumörantigenet) används läkemedel från gruppen monoklonala antikroppar (anti-GD2 MAb) Dinutuximab (Unituxin) och Naxitamab. De administreras intravenöst genom kontinuerlig infusion, i kombination med granulocyt-makrofager kolonistimulerande faktor (GM-CSF cytokin) och interleukin-2.
Biverkningar av dessa läkemedel manifesteras i form av smärta (ofta mycket svår), sänkt blodtryck, hjärtklappning, andnöd (med eventuell svullnad av luftvägarna), feber, illamående, kräkningar och diarré, förändringar i cellulär och mineral. Blodets sammansättning.
För att minska risken för återfall av cancer efter högdos kemoterapi och stamcellstransplantation behandlas barn med högriskneuroblastom med systemiska retinoder, 13-cis-retinsyra (Isotretinoin). [2]
Kirurgisk behandling av neuroblastom - avlägsnande av tumören, till exempel öppen adrenalektomi eller laparoskopisk resektion av binjurens neuroblastom; lymfektomi (borttagning av angripna lymfkörtlar) etc. [3]
Förebyggande
Med tanke på orsakerna till neuroblastom hos barn kan det enda sättet att förhindra det vara genetisk rådgivning när man planerar en graviditet. Men man bör komma ihåg att denna tumör är associerad med ärftliga mutationer endast i 1-2% av fallen.
Prognos
Neuroblastom i spädbarnsåldern har förmågan att spontant regressera.
Prognostiska markörer
- Högrisktumörer, såväl som neuroblastom hos barn i alla åldersgrupper och alla stadier (utom stadium 4S) - med ökat uttryck av N-MYC-genen och amplifiering av N-Myc-onkogenen - har en ogynnsam prognos som påverkar den förväntade livslängden.
- Närvaron av tumörceller som saknar vissa delar av kromosom 1 eller 11 (känd som 1p eller 11q deletioner) ger en mindre gynnsam prognos. Att ha en extra del av kromosom 17 (en ökning av 17q) är också associerat med sämre prognos.
- Neuroblastomceller med mer DNA har en bättre prognos, särskilt hos barn yngre än 2 år.
- Neuroblastom som har fler neurotrofinreceptorer, särskilt nervtillväxtfaktorreceptorn TrkA, har en gynnsammare prognos.
Överlevnad av barncancergrupp (COG) i riskzonen
- Lågriskgrupp: Barn i lågriskgruppen har en 5-års överlevnadsgrad över 95 %.
- Mellanriskgrupp: Barn i mellanriskgruppen har en 5-års överlevnad på 90 % till 95 %.
- Högriskgrupp: Högriskbarn har en 5-års överlevnad på cirka 50 %.
Cirka 15 % av cancerdödsfallen hos barn är förknippade med neuroblastom. Med denna malignitet med hög risk överstiger inte chanserna för långsiktig överlevnad 40 %. Den totala femårsöverlevnaden är 67-74%, i åldersgruppen från ett till fyra år - 43%, och för neuroblastom diagnostiserat under det första levnadsåret - mer än 80%.
Использованная литература

